緑内障について
緑内障は現在、日本人の中途失明原因の第一位という、非常に気をつけなければいけない目の病気です。40歳以上の20人に1人が緑内障と言われ、しかも緑内障患者のうち、治療を受けている方は約10%にすぎないとの報告があります。
緑内障では視神経に障害か発生し、その神経が対応する視野が欠けてしまうなどし、次第に視野が狭くなっていきます。主な原因としては、眼圧の上昇による視神経への影響が挙げられますが、眼圧が正常と考えられている範囲でも、元々の視神経の脆弱性によって発症する場合もあり、アジア人では後者の割合が多いことが知られています。
眼圧が上昇してしまう原因としては、目の中に流れる房水という液体の出口が、閉塞したり目詰まりしたりしてしまうことが挙げられます。房水には目に栄養を運んだり、老廃物を受け取って、排出したりする役割があります。この房水の圧力が眼圧と呼ばれます。時間や季節により多少の変動はありますが、基本的には一定の圧力に保たれています。
毛様体で作られた房水は眼内で役割を果たし、隅角というところを通って排出されます。隅角にはシュレム管という管状の構造があり、そこにはフタをするように繊維柱帯という網目状の組織があります。房水はこの部分を1日にすると、約3.2リットル流れているとされており、水分を多くとるなどして房水の量が増えると、流量を調節し、眼圧が上がらないようにしています。
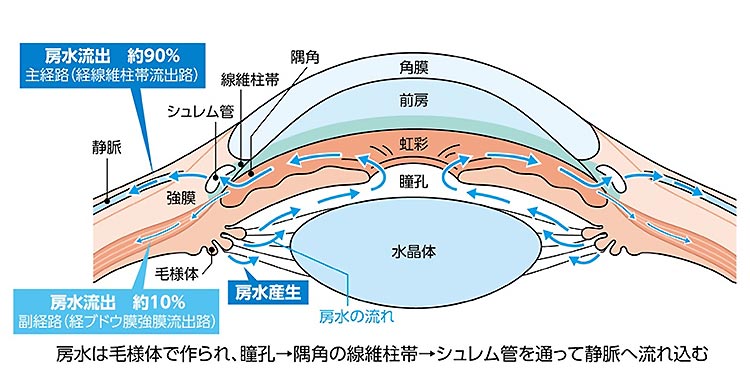
何らかの理由で、網目状の繊維柱帯が目詰まりを起こしたり、隅角自体が狭窄や閉塞を起こしたりすることで、房水が排出されないと眼圧が上昇し、緑内障が引き起こされます。慢性型の緑内障の場合は、以下のように段階で、視野の欠損が進行していきます。
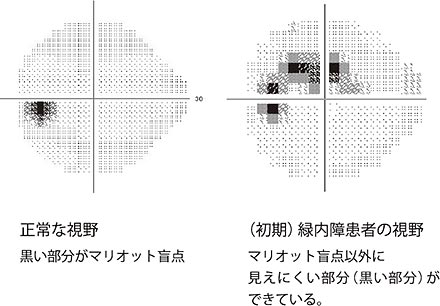
| 初期 | 視野の一部に異常がみられますが、範囲が小さかったり、視野の端の方だったりするために、気づかないことも多くあります。 |
|---|---|
| 中期 | 視野の中で見づらい部分も出てきますが、発症していない方の目でカバーしてしまうため、気づかない人もいます。老眼と重なる場合も多く、発見に至らない場合もまだ多い状況です。 |
| 後期 | 視神経の40~50%に障害が及ぶと、視野の中心部分も見えなくなり、内側(鼻側)から視野が狭くなっていきます。テレビを見ていても見えないところが出てくるなど、日常生活にも支障が出てきます。 |
緑内障では初期の自覚症状がほとんどないため、検査により早期に発見することが非常に重要です。眼圧だけでは診断が難しい緑内障もありますので、ご受診いただき、緑内障検査をされることをお勧めします。当クリニックでは検査として、問診、眼圧、視力検査のほか、細隙灯顕微鏡検査、隅角検査、眼底検査、OCT(網膜の厚みを測る検査)、OCT-angiography(網膜の血流を測る検査)、さらに視野検査を行います。
一度障害されてしまった視神経は元に戻らないため、緑内障の治療では、眼圧の高い人および緑内障を発症してしまった人の眼圧をコントロールし、予防や病状の進行の抑制を目指すことが主眼となります。正常眼圧で緑内障の場合も、より眼圧を下げることで、進行を抑制することができます。眼圧コントロールの方法としては、まず点眼や内服による薬物療法があり、改善しない場合や薬の使用が難しい場合、レーザー治療や外科的手術を選択することもあります。
検査について
緑内障の診断には、眼圧測定から始まり複数の専門検査を組み合わせて行います。
まず眼圧検査と隅角検査(目の水の出口の状態を調べる検査)で基本的な状態を確認し、眼底検査で視神経の異常を詳しく観察します。
特に重要なのが視野検査で、一点を見つめながら周囲の見える範囲を測定することで、視野の欠けを発見できます。
最新のOCT(光干渉断層計)という機器では、網膜の神経線維の厚みを精密に測定し、視野に異常が現れる前の超早期段階でも緑内障を発見することが可能です。また、OCT-angiographyという機器では、アナフィラキシーの危険がある造影剤を使わずに、網膜の血流を測定し、網膜の機能を評価することが可能です。
これらの検査を総合的に判断することで、正確な診断と適切な治療方針を決定していきます。
緑内障の種類
緑内障は発症の原因や進行の仕方によっていくつかの種類に分類されます。それぞれ症状や治療法が異なるため、正確な診断が重要です。
急性緑内障発作
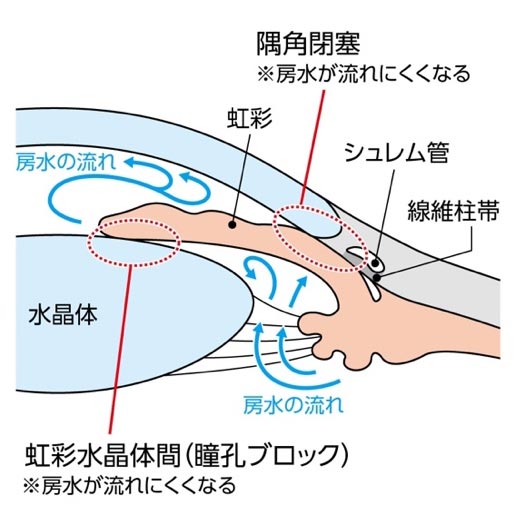
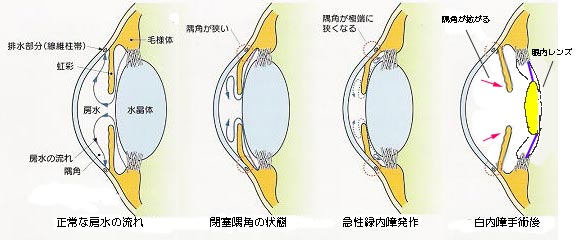
眼球の構造的な問題で、隅角が狭い方の場合、加齢による白内障の進行や長時間の俯き姿勢、抗コリン作用薬の使用などで隅角がさらに狭くなって、眼圧が急上昇し、急性緑内障発作を起こすことがあります。小柄で、遠視が強い女性に多い傾向があります。
眼圧の上がり幅が大きいため、眼痛、頭痛、吐き気の症状が一度に出るため、眼が原因だと気付かない場合も少なくありません。適切な治療を行わなければ、一晩で失明してしまうこともありますので、注意が必要です。治療は、点眼・内服・点滴で眼圧を下げつつ、レーザー治療や虹彩切除・白内障手術を行います。以前はレーザー治療が第一選択でしたが、角膜に障害を来すことが知られてから、白内障手術が第一選択になってきています。
*慢性の緑内障で、薬物治療や手術などで眼圧が十分に低下していても視野欠損が進行する場合があります。
こういう場合、最近の知見では、ある種のサプリメントが有効だと言われていますので、ご希望のある方には紹介させて頂きます。
開放隅角緑内障
開放隅角緑内障は、目の水の出口である隅角は開いているものの、その奥にある線維柱帯が徐々に目詰まりを起こす病気です。
房水(目の中の水)がうまく流れ出せなくなり、眼圧が上昇して視神経が圧迫されます。日本人に最も多いタイプで、眼圧が正常範囲内でも発症する「正常眼圧緑内障」も含まれます。
症状の進行は非常にゆっくりで、数年から数十年かけて視野が少しずつ狭くなっていきます。初期段階では全く自覚症状がないため、定期的な眼科検診による早期発見が重要です。治療により眼圧をさらに下げることで進行を抑制できます。
閉塞隅角緑内障
閉塞隅角緑内障は、目の水の出口である隅角が狭くなったり閉じたりすることで起こる緑内障です。水晶体が年齢とともに厚くなったり、白内障が進行することで隅角が狭くなり、房水の流れが妨げられます。
慢性的に隅角が狭い場合は症状がゆっくり進行しますが、急激に隅角が閉じると急性緑内障発作を起こす危険があります。遠視の方や目の小さい方、女性に多く見られる傾向があります。
点眼薬による治療に加えて、レーザー治療や白内障手術により隅角を広げる治療も有効です。定期的な検査で隅角の状態を監視することが大切です。
続発緑内障
続発緑内障は、他の目の病気や全身疾患、薬剤の副作用などが原因となって起こる緑内障です。
ぶどう膜炎や網膜剥離、糖尿病性網膜症などの目の病気や、ステロイド薬の長期使用が引き金となることがあります。外傷による目の怪我や、目の手術後の合併症として発症する場合もあります。
治療では眼圧を下げる点眼薬を使用するだけでなく、原因となっている病気や薬剤への対処が必要不可欠です。原疾患の治療により眼圧が改善することもありますが、視神経の損傷が進んでいる場合は継続的な緑内障治療が必要になります。早期の原因究明と適切な治療が重要です。
慢性緑内障
慢性緑内障は数十年という長い時間をかけてゆっくりと進行する緑内障の総称です。
急性緑内障発作とは対照的に、初期段階では全く自覚症状がないまま視野が少しずつ狭くなっていきます。「見えにくい」と気づく頃には、既に視野の大部分が失われている末期状態であることが多いのが特徴です。
一度失われた視神経を元に戻すことはできないため、残っている神経を守ることが治療の目標となります。
そのための唯一の有効な方法が眼圧を下げることです。定期的な眼科検診により症状のない段階で発見し、早期から治療を開始することで生涯にわたって良好な視力を維持できます。